Tipos de
Câncer
As informações aqui contidas são de caráter informativo, tem o objetivo de ajudar o paciente e seus familiares a compreender melhor a doença. Em hipótese alguma a leitura deste conteúdo substitui uma consulta médica ou a opinião de seu médico.
Aparelho Digestivo
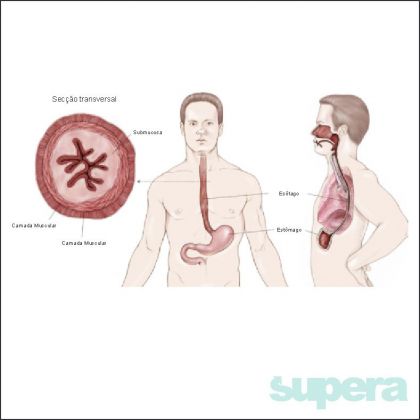
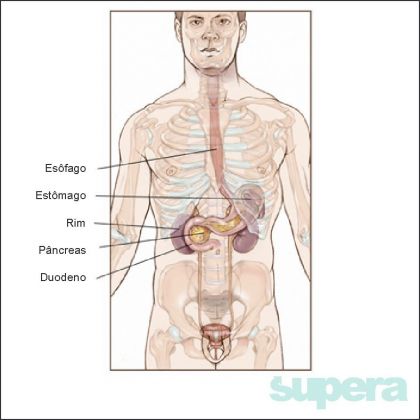
Esôfago
O esôfago é um órgão tubular que leva o alimento desde a garganta até o estômago. Está em contato direto com estruturas do pescoço (laringe, tireóide e nervos das cordas vocais); do mediastino posterior (coração, aorta, pulmões e diafragma); e abdome.
Possui uma rica drenagem linfática, podendo dar metástases para linfonodos do pescoço, tórax e abdome.esôfago anatomia As metástases para outros órgãos mais frequentes são pulmão e fígado.
Tipos histológicos: mais comuns são o adenocarcinoma e o carcinoma espinocelular.
Fatores de risco: tabagismo, alcoolismo, consumo de chimarrão com água quente, doença do refluxo gastro-esofágico, esôfago de Barrett, obesidade, entre outros.
Sinais e sintomas mais frequentes: dificuldade para deglutir e perda de peso.
Diagnóstico: endoscopia com biópsia.
Estadiamento: tomografia computadorizada de tórax e abdome. Podem ser necessários ecoendoscopia, esofagograma, fibrobroncoscopia e PET-CT.
Tratamento: a esofagectomia é feita para os tumores do terço médio e inferior do esôfago. A neoadjuvância (quimioterapia associada a radioterapia) deve ser feita nos estádios mais avançados não metastáticos (sem doenças em outros órgãos) para tentar diminuir o estádio da doença e torná-la operável.
Nos pacientes com doença metastática o tratamento é paliativo e procedimentos cirúrgicos podem ser feitos para alívio de sintomas.
Nos tumores de esôfago cervical geralmente o tratamento não é cirúrgico e é feito com quimioterapia e radioterapia exclusivos.
Estômago
Câncer Gástrico
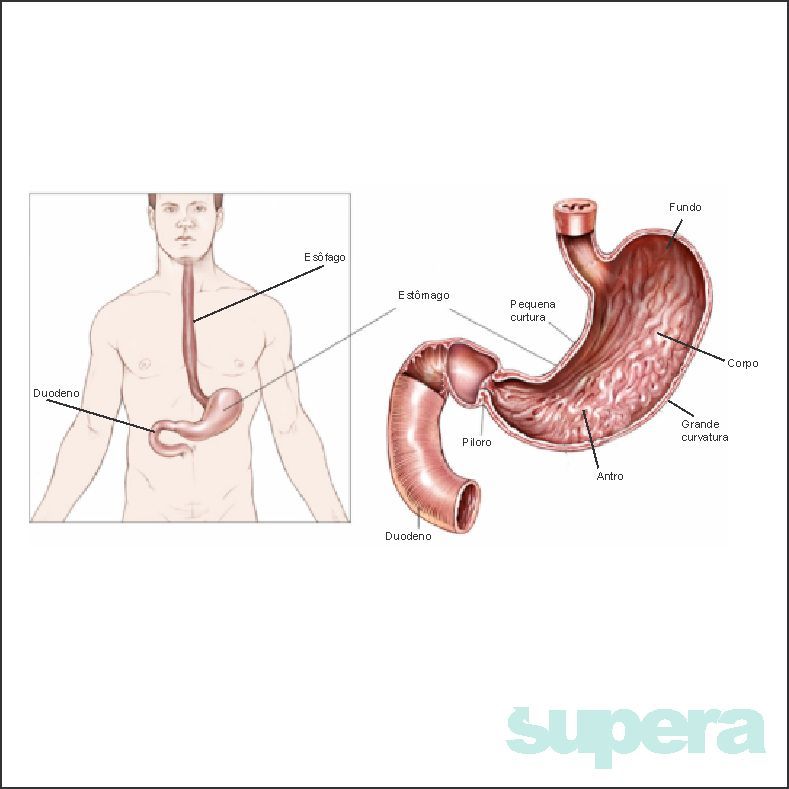
O estômago localiza-se na porção superior do abdome, próximo às costelas e ligeiramente à esquerda, tem íntimo contato com fígado, baço e pâncreas. Atua no armazenamento e digestão dos alimentos. Inicia o metabolismo de carboidratos e propicia um ambiente ácido essencial para a degradação de proteínas, secreta fator intrínsico que auxilia na absorção da vitamina B12.
O câncer do estômago pode metastatizar para os linfonodos regionais (perigástricos). As metástases para outros órgãos geralmente são para fígado e pulmão, outra via é a disseminação peritoneal.
Tipos histológicos: mais comum em ordem de frequencia são o adenocarcinoma, o GIST e o linfoma.
Fatores de risco: helicobacter pylori, tabagismo, história familiar de câncer gástrico, cirurgia prévia por úlcera, alto consumo de sal, de alimentos com conservantes e defumados; a pouca ingestão de frutas e verduras também são fatores de risco.
Sinais e sintomas mais frequentes: sensação de saciedade precoce, sintomas dispépticos, perda de peso, náuseas, vômitos alimentares e dor abdominal.
Diagnóstico: endoscopia digestiva alta com biópsia.
Estadiamento: é realizado com tomografia de tórax, abdome e pelve. Outros exames que podem auxiliar no estadiamento são o raio X contrastado de esôfago, estômago e duodeno, ecoendoscopia, PET-CT e ressonância magnética.
A videolaparoscopia vem cada vez mais sendo utilizada como método de estadiamento para definir quais os pacientes que podem se beneficiar de um tratamento neoadjuvante (antes da cirurgia), ou aqueles em que a cirurgia não poderá ser realizada.
Tratamento: o tratamento curativo do adenocarcinoma gástrico é a gastrectomia. A quimioterapia, e menos frequentemente, a radioterapia pode ser feita com o intuído neoadjuvante (antes da cirurgia para diminuir os tumores muito grandes e torná-los operáveis). A quimioterapia e a radioterapia também podem ser adjuvantes (após a cirurgia para melhorar a chance de cura). A linfadenectomia padrão é a D2.
Na doença metastática ou inoperável o tratamento pode ser feito com quimioterapia e/ou radioterapia. Cirurgia pode ser necessária para alívio de sintomas ou para criar uma via alimentar.
Fígado
Câncer Hepático (hepatocarcinoma, colangiocarcinoma intra-hepático e metástases)
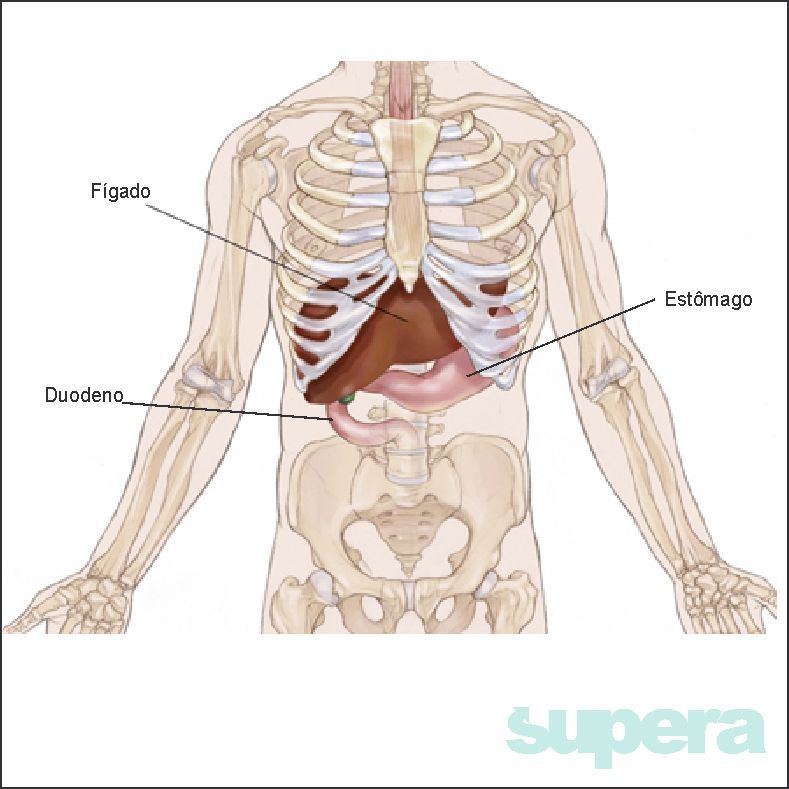
O fígado é o maior órgão sólido humano e localiza-se no abdome superior, logo abaixo das costelas à direita.
É responsável pelo metabolismo de um grande número de substâncias absorvidas pelo intestino, degradação de substância, produção de várias proteínas que desempenham as mais diferentes funções no organismo (coagulação, defesa contra infecções). É o fígado que produz a bile que é armazenada na vesícula biliar e liberada no intestino.
O fígado pode ser sítio de tumores malignos primários e é um local frequente de metástases de outros órgãosfígado localização principalmente abdominais como o intestino grosso, o estômago, o pâncreas e outros fora do abdome.
Tipos histológicos: os primários mais comuns são o hepatocarcinoma (originado das células do parênquima hepático) e o colangiocarcinoma (originado das células dos ductos que transportam a bile).
Fatores de risco: cirrose hepática causada pela infecção do vírus da hepatite B e C e pelo uso abusivo de álcool. Obesidade (esteatose hepática), síndrome metabólica.
Sinais e sintomas: pouco sintomática nas fases iniciais e quando os principais sintomas aparecem, já indicam doença em fase mais avançada. São eles perda de peso, aumento do volume abdominal (acúmulo de líquido dentro do abdômen – ascite) e a icterícia (coloração amarelada dos olhos e da pele pelo acúmulo de bilirrubina no organismo).
Diagnóstico: associação de exames de imagem (Ultrassonografia, Tomografia Computadorizada ou Ressonância Nuclear Magnética) e laboratoriais (dosagem de Alfafeto-proteína – um marcador tumoral do hepatocarcinoma). Uma biópsia de lesões suspeitas pode ser feita. O PET-CT tem se demonstrado útil no estadiamento e decisão terapêutica em casos selecionados.
Estadiamento: além dos exames utilizados no diagnóstico o PET-CT pode ser utilizado. Em lesões suspeitas de metástases deve-se adicionar a colonoscopia e a endoscopia digestiva alta.
Tratamento:
Tumores primários – hepatectomia ou transplante hepático, quimioterapia sistêmica, quimioembolização e radiofrequência podem ser empregadas em diferentes etapas do tratamento, cada caso deve ser avaliado individualmente.
Tumores metastáticos – hepatectomia, quimioterapia sistêmica, quimioembolização e radiofrequência podem ser empregadas em diferentes etapas do tratamento, cada caso deve ser avaliado individualmente.
Pâncreas
Câncer Pancreático
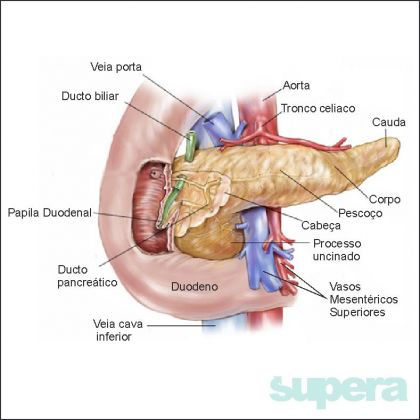
Ele está localizado no retroperitônio, tem uma intima relação com o duodeno, estômago, fígado, baço, rim. O pâncreas tem uma intima relação com os vasos que nutrem o fígado, estômago, baço e intestinos.
Anatomicamente ele se divide em cabeça, colo, corpo e cauda (a cabeça fica a direita e a cauda a esquerda próximo ao baço).
O pâncreas é uma glândula, que pelas suas funções, pode ser dividida em pâncreas endócrino (produção de insulina e outras substâncias que são secretadas na corrente sanguínea) e em pâncreas exócrino (produção de enzimas digestivas que são secretadas para dentro do intestino).
O câncer do pâncreas é o tumor maligno que pode dar metástases para os linfonodos (gânglios linfáticos) peripancreáticos; o fígado é o órgão mais acometido suas metástases.
Tipos histológicos: as células do pâncreas exócrino podem dar origem ao adenocarcinoma que é o mais comum. As células do pâncreas endócrino também podem originar vários subtipos, por exemplo, o insulinoma, o glucagunoma, etc.
Fatores de risco: uso de tabaco, antecedentes na família, uso crônico de álcool.
Várias síndromes estão relacionadas ao câncer pancreático (entre elas as ligadas ao gene BRCA – mama, ovário; ao melanoma; a polipose adenomatosa familiar – câncer do intestino grosso; Von Hippel Lindau – relacionada ao câncer de rim. Estes representam uma parcela pequena dos casos e os familiares devem ser acompanhados por equipe especializada para prevenção.
Sinais e sintomas: no início o quadro clínico é inespecífico. Nos casos em que o tumor se localiza na cabeça do pâncreas pode levar ao aparecimento de icterícia (coloração amarelada da pele), colúria (urina escura), hipocolia fecal (fezes esbranquiçadas) e vesícula biliar palpável sem dor. A perda de peso é frequente e normalmente o aparecimento de dor nas cosas esta associado a um quadro mais avançado.
Diagnóstico: A tomografia computadorizada do abdome é o método de escolha para o diagnóstico, este tem uma boa sensibilidade e especificidade. Uma massa no pâncreas na tomografia, associada a elevação do CA 19.9, um marcador tumoral (exame de sangue) é altamente sugestivo de câncer de pâncreas. Diante de uma massa suspeita a biópsia não é necessária.
Estadiamento: além da tomografia de abdome e do CA 19.9, devemos fazer um raio X de tórax. A ecoendoscopia pode auxiliar nos casos em que a duvidas quando a ressecabilidade (avaliar a invasão dos vasos mesentéricos) e nos casos em que necessitamos de biópsia. O PET-CT, a colangiorressonância e a colangeopancratografia podem ser necessárias em algum momento da doença.
A videolaparoscopia pode ser utilizada como método de estadiamento nos pacientes em que se suspeita de irressecabilidade ou metástases peritoneais.
Tratamento: A cirurgia (duodenopancreatectomia, pancreatectomia corpo caudal ou pancreatectomia total) é praticamente o único tratamento que pode levar a cura do câncer do pâncreas. A quimioterapia e/ou a radioterapia podem ser necessárias antes (neoadjuvante) ou após (adjuvante) a cirurgia.
Nos pacientes em que a ressecção do tumor não pode ser realizada, seja por presença de metástases ou por invasão de vasos a cirurgia ou procedimentos endoscópicos paliativos podem oferecer uma melhor qualidade de vida. O objetivo é o alívio da icterícia e das dores, além de propiciar uma via alimentar. Estes casos são tratados com quimioterapia e/ou radioterapia.
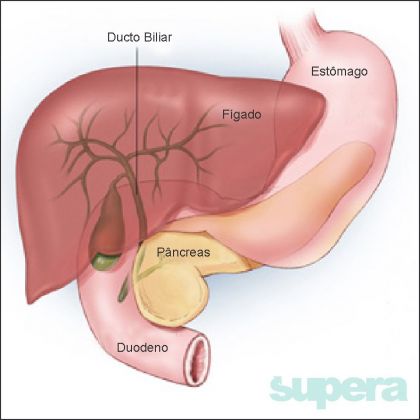
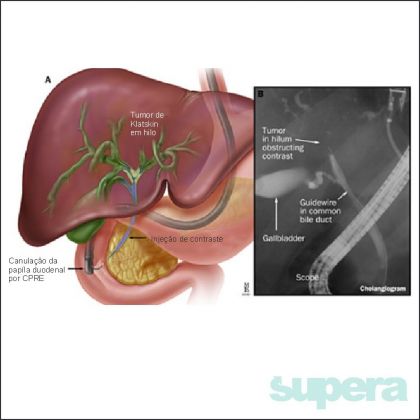
Vías Biliares, Vesícula Biliar
Câncer de Via Biliar e Vesícula Biliar
A via biliar é composta por duas partes, a via biliar intra-hepática e a extra-hepática, esta última se divide em ducto biliar esquerdo, ducto biliar direito, ducto biliar comum, vesícula biliar, colédoco e via biliar intra-pancreática. Dentro do pâncreas ela irá se unir ao ducto do pâncreas e desaguar na papila duodenal. Ela é responsável por carregar a bile produzida no fígado levando até o duodeno (inicio do intestino delgado) onde a bile irá auxiliar na digestão e absorção de gordura. A vesícula biliar é o órgão responsável por armazenar a bile e excretá-la durante a alimentação.
Tipos histológicos: o câncer típico da via biliar é o colangiocarcinoma.
Fatores de risco: colangite esclerosante primária, doença de Caroli, cirrose e certos agentes químicos.
Sinais e sintomas: os mais comuns são icterícia (coloração amarelada da pele), colúria (urina escura), hipocolia fecal (fezes esbranquiçadas), e dependendo da localização a vesícula biliar pode ser palpável sem dor. A perda de peso e do apetite é frequente.
Diagnóstico: o diagnóstico é feito através de exame de imagem altamente sugestivo. Estes podem ser a Tomografia Computadorizada, a Colangiorressonância, a Colangiopancreatografia Endoscópica Retrógrada e a Colangiografia Trans-Parieto-Hepática. As vezes mais de um destes exames pode ser necessário para fechar o diagnóstico. A biopsia diante de uma imagem altamente suspeita pode ser dispensada, nos casos duvidosos ela esta indicada. Os marcadores tumorais coletados a partir de exames de sangue podem auxiliar no diagnóstico, mas não são específicos (CA 19.9, CEA e Alfa-Feto-Proteina).
Estadiamento: o estadiamento é realizado com Tomografia de abdome e pelve, raio X de tórax. Podem ser úteis o PET-CT e a ecoendoscopia.
Tratamento: o tratamento curativo é a ressecção cirúrgica da lesão. A quimioterapia e a radioterapia adjuvante podem ser necessárias.
Nos casos inoperáveis ou metastáticos a cirurgia ou procedimentos podem ser necessários para alívio dos sintomas (derivações, colocações de stents, etc). Nestes casos o tratamento é com quimioterapia e/ou radioterapia.
Intestino Grosso (Cólon E Reto)
Câncer do Intestino Grosso (Cólon e Reto)
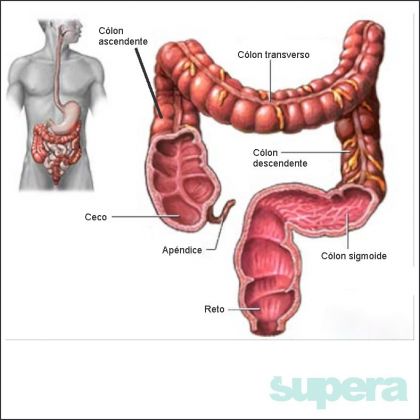
O intestino grosso é a parte final do tubo digestivo. Ele esta assim distribuído pelo abdome, a direita temos o ceco e o cólon ascendente, o cólon transverso, como o nome diz, conecta do a parte direita com a parte esquerda do intestino grosso. No lado esquerdo temos o descendente e o sigmoide. O reto que é o segmento distal fica na cavidade pélvica. O canal anal e ânus será discutido em outro tópico. O colon tem intima relação com vários órgãos no abdome (rins, estômago, baço, pâncreas, intestino delgado) e na pelve (bexiga, útero, ovários, próstata).
A principal função do intestino grosso é extrair água e sais minerais dos alimentos previamente digeridos (no estômago e no intestino delgado).
O local mais comum de metástase dos cólons e do reto é para os linfonodos ao proximo ao tumor. O órgão mais acometido por metástases é o fígado.
Tipos histológicos: o tipo mais comum é o adenocarcinoma.
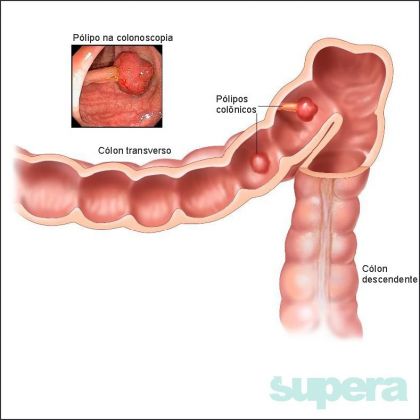
Fatores de risco: os principais fatores de risco são o consumo excessivo de carne vermelha, a dieta rica em gorduras, pobre em frutas e verduras; o sedentarismo; o tabagismo; ?e o consumo exagerado de bebidas alcoólicas. A presença de alguns tipos de pólipos pode ser um fator de risco importante (principalmente os vilosos e túbulo-vilosos). As doenças inflamatórias intestinais (doença de Chron e retocolite ulcerativa) também podem predispor a este tipo de câncer.
Sinais e sintomas: alteração do hábito intestinal (no lado direito mais associado a diarreia e no lado esquerdo a constipação). Dores abdominais, presença de sangue nas fezes e dor ao evacuar (tenesmo).
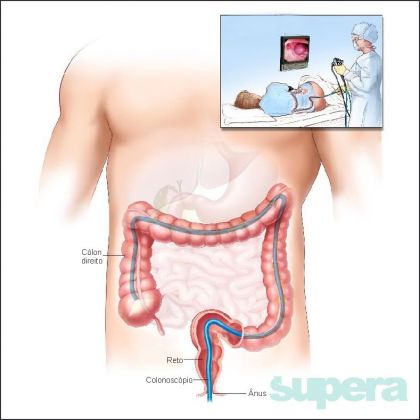
Diagnóstico: retossigmoidoscopia ou colonoscopia com biópsia.
Estadiamento: tomografia de abdome e pelve, raio x de tórax, o marcador tumoral CEA pode ser bastante útil para o seguimento após o tratamento. Nos casos em que o diagnóstico foi feito com retossigmoidoscopia o paciente deve fazer uma colonoscopia para avaliar todo o intestino grosso pela alta incidência de tumores sincrônicos (mais de um tumor no intestino grosso). Outros exames que podem ser necessários são a ressonância magnética de pelve (para os tumores de reto), tomografia de tórax e o PET-CT.
A indicação e a sequência desses exames dependem da localização do tumor (cólon ou reto) e da suspeita de metástases.
Tratamento: nos tumores de cólon não metastáticos o tratamento é cirúrgico e a quimioterapia adjuvante (após a cirurgia) pode estar indicada.
Nos tumores de reto a quimioterapia e a radioterapia podem estar indicadas de forma neoadjuvante (antes da cirurgia), isto diminui a taxa de recidiva local e aumenta as chances de evitar uma amputação do canal anal e ânus.
A cirurgia se baseia na remoção do segmento acometido (colectomia direita ou esquerda, transversectomia, sigmoidectomia ou retossigmoidectomia).
Nos casos metastáticos (doenças em outros órgãos) o tratamento combinado, incluindo quimioterapia e radioterapia, permitem ampliar a indicação da abordagem curativa. Para isso, é fundamental o trabalho integrado de uma equipe multidisciplinar experiente (cirurgião oncológico, oncologista clínico e radioterapeuta), a sequência correta do tratamento deve ser avaliada individualmente.
Câncer de Pele
Câncer de Pele
A pele é o maior órgão de nosso corpo, responsável pela troca de calor e água com o ambiente, encarregado de proteger os órgãos internos contra infecções, captar informações do meio ambiente (calor, frio, etc) e enviar ao cérebro.
A pele possui três camadas, a epiderme (mais externa), a derme e o tecido subcutâneo, mais profundo. A epiderme é composta de três camadas: a superior, formada por células chamadas queratinócitos, a média e a mais interna, formada pelas células basais.
As células basais dão origem aos queratinócitos e aos melanócitos. Os queratinócitos (células escamosas) produzem queratina e impermeabilizam a pele, os melanócitos produzem melanina, o pigmento marrom que dá cor à pele e cuja função é proteger as camadas mais profundas da pele contra os efeitos nocivos da radiação solar.
A derme, a camada intermediária da pele, é mais espessa que a epiderme e abriga os anexos cutâneos (glândulas sebáceas, folículos pilosos, etc), bem como os vasos sanguíneos, linfáticos e nervos.
O tecido subcutâneo é responsável pela retenção do calor do corpo e absorve impactos protegendo os órgãos internos contra choques e pancadas.
É o câncer mais comum e representa mais de 50% dos diagnósticos de câncer no Brasil.
O câncer de pele costuma ser dividido em dois tipos, os não-melanoma e o melanoma.
Carcinoma Basocelular e Carcinoma Espinocelular
Câncer de pele não melanoma (Carcinoma espinocelular e basocelular)
Estes representam 95% do total dos casos de câncer de pele e os dois tipos mais comuns são o basocelular (carcinoma de células basais) e o espinocelular (carcinoma de células escamosas).
O carcinoma basocelular tem origem nas células basais da epiderme e representa 75% do total. É mais comum em pessoas de meia-idade e idosos e geralmente aparece em áreas muito expostas ao sol, como o rosto e o pescoço.
Tem um crescimento lento, sua morbidade e mortalidade esta associada ao crescimento local. Cerca de 40% das pessoas que tiveram esse câncer de pele vão ter um outro num prazo de 5 anos após o diagnóstico.
O carcinoma espinocelular ou de células escamosas tem origem na camada mais externa da epiderme e responde por 20% do total de casos.
Geralmente aparece em áreas de exposição solar prolongada como no rosto, orelha, lábios, pescoço e no dorso da mão. Pode também surgir de cicatrizes antigas ou feridas crônicas da pele em qualquer parte do corpo e até nos órgãos genitais.
Os carcinomas espinocelulares têm risco de metástases linfáticas e para outros órgãos.
Há vários outros tipos de câncer não-melanoma, mas são bem mais raros e representam apenas 1% do total.
Fatores de risco: sem dúvida o mais conhecido é a exposição solar prolongada, outros fatores são a pele clara, radioterapia, imunossupressão, produtos químicos (arsênico, carvão, parafina, alcatrão), cicatrizes crônicas de queimaduras, áreas de infecção crônica, algumas doenças como psoríase, xeroderma pigmentoso, infecção pelo papilomavirus humano (HPV), uso de tabaco e já ter tido câncer de pele.
Sinais e sintomas: Lesão na pele em forma de nódulo de coloração rósea, avermelhada ou escura, de crescimento lento, porém progressivo, qualquer pinta de crescimento progressivo, coceira, sangramento e dificuldade para cicatrização (maior de 4 semanas); manchas que mudem de cor, espessura ou tamanho.
Diagnóstico: Por ser um câncer que compromete inicialmente a pele, o diagnóstico precoce pode ser feito na maioria dos casos apenas com exame físico, dispensando a necessidade de exames sofisticados.
A Dermatoscopia é um método usado para diagnosticar lesões de pele, incluindo nevos e outras lesões benignas, carcinomas e o melanoma. O Dermatoscópio é um aparelho que emite luz halógena e amplia a lesão a ser examinada em até 10 vezes. Podemos assim identificar estruturas e atribuir notas às lesões, classificando-as em benignas, suspeitas ou malignas.
O diagnóstico definitivo do câncer de pele é feito através da biópsia da lesão e do exame anatomopatológico.
Estadiamento: é clínico e dispensa exames complementares. Nos casos em que o paciente tem sintomas sugestivos de doença metastática exames selecionados podem ser necessários.
Tratamento: o tratamento do carcinoma basocelular e espinocelular é a remoção cirúrgica da lesão com margens oncológicas. Em alguns casos de carcinoma espinocelular, pode estar indicado a radioterapia ou a quimioterapia adjuvante (após a cirurgia). No caso do carcinoma basocelular a radioterapia adjuvante pode ser necessária.?? A escolha do tratamento vai depender do tamanho, tipo do câncer e de sua localização.
Outros tipos de tratamentos locais podem ser a crioterapia (congelação com nitrogênio), quimioterapia tópica e a radioterapia, estes são menos frequentemente utilizados por terem uma alta taxa de recidiva, e devem ser utilizados em casos selecionados.
Melanoma
O melanoma cutâneo é um tipo de câncer de pele que tem origem nos melanócitos (células produtoras de melanina, substância que determina a cor da pele) e tem predominância em adultos brancos. Representa cerca de 5% das neoplasias malignas da pele, sendo o mais agressivo com alta capacidade de metástases.
Fatores de risco: exposição solar, pele clara, já ter tido câncer de pele, história familiar de câncer de pele, imunossupressão, xeroderma pigmentoso entre outros.
Sinais e sintomas: o surgimento de uma pinta escura de bordas irregulares acompanhada de coceira e descamação deve levantar suspeita. As lesão pigmentada pré-existente com alteração na coloração e na forma também devem ser investigadas.
Diagnóstico: Por ser um câncer que compromete inicialmente a pele, o diagnóstico precoce pode ser feito na maioria dos casos apenas com exame físico, dispensando a necessidade de exames sofisticados.
A Dermatoscopia é um método usado para diagnosticar lesões de pele, incluindo nevos e outras lesões benignas, carcinomas e o melanoma. O Dermatoscópio é um aparelho que emite luz halógena e amplia a lesão a ser examinada em até 10 vezes. Podemos assim identificar estruturas e atribuir notas às lesões, classificando-as em benignas, suspeitas ou malignas.
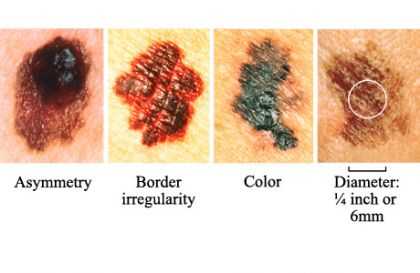
O ABCD do melanoma ajuda no diagnóstico de lesões suspeitas e consiste nas características da lesão, tais como: Assimetria (a metade da pinta não “casa” com a outra metade), Bordas irregulares, Cor (coloração não é a mesma em toda pinta) e o Diâmetro maior de 5 mm.
O diagnóstico definitivo é feito através da biopsia excisional da lesão (retirada de toda a lesão) e do exame anatomopatológico.
Em alguns casos raros, o melanoma se espalha (metástase) para linfonodos (gânglios linfáticos), pulmões, cérebro ou outros órgãos enquanto a lesão na pele ainda é muito pequena. Quando isso ocorre, o melanoma metastático pode ser confundido com um câncer que teve início nesses órgãos. Por exemplo, descobre-se um câncer que parece ser de pulmão, mas que na verdade é um melanoma que atingiu o pulmão. Nesses casos, as amostras da biópsia são examinadas para ver se trata de melanoma, porque diferentes tipos de câncer exigem diferentes tratamentos.
Estadiamento: os exames necessários para o estadiamento em geral são ecografia de abdome e raio X de tórax. O mapeamento do linfonodo sentinela irá depender do Breslow da lesão. Outros exames como tomografias, ressonância magnética e PET-CT irão depender do estádio e dos sintomas do paciente.
Tratamento: inicia-se sempre pela excisão simples da lesão com margem mínima, através do exame anatomopatológico é avaliado o Breslow da lesão (profundidade de invasão) que definirá o próximo passo.
A margem sempre deverá ser ampliada, o Breslow da lesão irá definir se o paciente necessita de algum procedimento para a avaliação do status dos linfonodos, podendo ser apenas acompanhamento, avaliação do linfonodo sentinela e linfadenectomia da região de drenagem linfática (definida pela linfocintilografia).
A quimioterapia e ou a imunoterapia podem ser adjuvantes (após a cirurgia) ou de forma paliativa na doença metastática. A radioterapia pode ser necessária de forma adjuvante, a depender do estadiamento. Esta também pode ser útil nas recidivas locorregionais e a distância.
Sarcoma
Sarcoma Partes Moles
Sarcoma de partes moles
Os sarcomas de partes moles são tumores que comprometem tecidos que ficam entre a pele e os órgãos internos como músculos, tendões e gordura sendo originados de uma célula mesenquimal primitiva.
O sarcoma pode acometer várias regiões do corpo, podendo ser de extremidades (membros superiores e inferiores) 60%, tronco 20%, retroperitôneo 13% e cabeça e pescoço em 9%.
Cerca de 20-25% apresentam-se com metástases à primeira consulta, principalmente para pulmões, seguindo-se para os ossos e fígado.
Tipos histológicos: o tipo histológico vai depender do tecido que deu origem ao tumor,Fibrohisticitoma maligno (24%), leiomiossarcoma (21%), lipossarcoma (19%), sarcoma sinovial (12%) e tumores malignos de bainha de nervo periférico (6%). Na infância, o sarcoma mais frequente é o rabdomiossarcoma.
Fatores de risco: radiação, síndromes genéticas como neurofibromatose e síndrome de Li- Fraumeni, entre outros.
Sinais e sintomas: massa ou nódulo indolor, com aumento de tamanho relativamente rápido, comumente associado a história de trauma prévio. Pode aparecer em qualquer idade, em diferentes lugares, observando-se que os nódulos na criança devem ser vistos com maior atenção que no adulto.
Sintomas ocorrem quando as lesões comprimem estruturas vitais.
Diagnóstico: o diagnóstico é feito através do exame anatomopatológico de uma biopsia que pode ser com core biópsia, incisional e excisional.
Estadiamento: tomografia de tórax, abdome e pelve. Outros exames podem auxiliar no estadiamento como a ressonância nuclear magnética e o PET-CT.
Tratamento: deve ser feito de maneira multidisciplinar, visando diminuir a possibilidade de recidivas. A quimioterapia e ou radioterapia podem tornar tumores inicialmente irressecáveis em ressecáveis, aumentar as taxas de cura e ou intervalo livre de doença.
A cirurgia é a principal forma de tratamento dessas lesões, visando a remoção do tumor com margens de segurança de aproximadamente 2,0 cm, estas podem ser microscópicas em alguns casos, devido à proximidade de feixes vasculo-nervosos.
A quimioterapia pode ser necessária como adjuvante e as vezes de forma paliativa (quando a doença metastática). A radioterapia pode ser utilizada no intra-operatório, e de forma adjuvante após a cirurgia.
Aparelho Gênito-Urinário
Genital Feminino: Vulva
Câncer de Vulva
A vulva é a parte externa do aparelho reprodutor feminino, nela está localizada a abertura da uretra, canal que conduz urina da bexiga ao meio externo e o introito vaginal. A vulva é formada pelos grandes lábios, pequenos lábios, clitóris e introito vaginal.
O câncer de vulva mais comumente metastatiza para os linfonodos da região inguinal (virilha).
Tipos histológicos: o carcinoma epidermóide é o mais comum com cerca de 90% dos casos. Outras histologias possíveis são os adenocarcinomas, doença de Paget, melanomas, sarcomas e carcinomas basocelulares.
Fatores de risco: os mais comuns são a idade elevada, inflamação vulvar crônica, infecção pelo vírus HPV, infecção pelo vírus HIV, neoplasia intra-epitelial vulvar.
Sinais e sintomas: prurido, ardência, sangramento, feridas ulceradas áreas de pele com alterações.
Diagnóstico: é confirmado através de biópsia (retirado um pequeno fragmento para exame anatomopatológico).
Estadiamento: em geral o estadiamento é clínico e exames são solicitados conforme as queixas do paciente.
Tratamento: a escolha do tratamento é baseada na extensão da doença. Os tumores mais iniciais são tratados com ressecção local (Vulvectomia parcial, simples ou radical). As lesões mais avançadas podem necessitar de quimioterapia e/ou radioterapia neoadjuvante (antes da cirurgia) ou adjuvante (depois da cirurgia).
A linfadenectomia inguinal pode ser necessária somente de um lado ou bilateralmente a depender do local da lesão e do estádio da doença.
Nas lesões pré malignas (neoplasia intra-epitelial vulvar) outras modalidades de tratamento são possíveis (por exemplo, terapia com laser e crioterapia).
A pesquisa do linfonodo sentinela pode ser realizada em casos selecionados evitando as complicações da linfadenectomia inguinal.
No câncer avançado ou metastáticos o tratamento é feito com quimioterapia e/ou radioterapia.
Genital Feminino: Colo Do Útero
Câncer de Colo Uterino (ou Cérvix Uterina)
O útero se localiza na pelve e tem intima relação com a bexiga, intestino delgado e o reto (segmento mais inferior do intestino grosso). Ele se divide em duas partes, o corpo e o colo uterino. O colo uterino ou cérvix é a parte mais inferior e se comunica com a vagina.
O câncer de colo uterino tem um crescimento lento e esta intimamente associado a infecção pelo HPV (papilomavírus humano). As lesões iniciais antes do câncer invasor são chamadas de neoplasias intra-epiteliais cervicais e podem ser detectadas facilmente com o exame de Papanicolau ou exame preventivo de colo uterino.
No Brasil a incidência (número de casos novos) de câncer de colo de útero é alta, ficando atrás apenas dos cânceres de pele e de mama.
Tipos histológicos: carcinoma de células escamosas (90%) e adenocarcinoma (5-10%), outras histologias menos frequentes são possíveis.
Fatores de risco: sem dúvida o mais importante é o HPV (papilomavírus humano). Existem vários tipos de HPVs, sendo que alguns causam verrugas genitais (condiloma), e outros, câncer de colo de útero. Os HPVs são transmitidos sexualmente, o risco de infecção é maior em quem tem início precoce da vida sexual, mantém relações sexuais sem preservativo, em quem tem múltiplos parceiros.
Sinais e sintomas: os sintomas são variáveis e geralmente só aparecem nos casos mais avançados. Os mais comuns são o aparecimento de secreção, corrimento ou sangramento vaginal incomum.
Diagnóstico: a colposcopia é um exame que permite examinar o colo do útero através de um aparelho chamado colposcópio (é um microscópio que amplia a imagem até em 40 vezes). Ele permite que o médico identifique lesões imperceptíveis a olho nu, podendo realizar uma biópsia.
Para as lesões visíveis a olho nu a colposcopia é desnecessária e pode ser feito uma biópsia simples no próprio consultório médico.
Estadiamento: o estadiamento do câncer do colo uterino é clínico, isto quer dizer que não são necessários exames complementares (de sangue ou imagem). Caso a paciente tenha algum sintoma ou o médico suspeite de doença mais extensa podem ser necessários vários exames, tais como: cistoscopia, colonoscopia, uretrocistografia, tomografia, ressonância magnética, PET-CT entre outros.
Tratamento: As opções de tratamento para o câncer de colo de útero dependem do estágio da doença. A cirurgia padrão é a histerectomia radical que pode ser modificada ou não, outras opções menos frequentes são a conização ou traquelectomia, casos iniciais e exenteração casos avançados recidivados. A quimioterapia e/ou a radioterapia podem ser feitas de forma neoadjuvante (antes de uma cirurgia), adjuvante (após uma cirurgia), ou exclusivas (sem cirurgia).
Genital Feminino: Endométrio
Câncer de endométrio
O útero se localiza na pelve e tem intima relação com a bexiga, intestino delgado e o reto (segmento mais inferior do intestino grosso). Ele se divide em duas partes, o colo uterino e o corpo. O endométrio está localizado no interior do corpo do útero. É composta por células glandulares que frequentemente descamam, resultando na menstruação. A menstruação marca o período reprodutivo da mulher, iniciando na menarca e finalizando na menopausa, após o qual encontraremos um endométrio atrófico.
Tipos histológicos: carcinoma endometrial relacionada ao estrógeno (originada a partir de hiperplasia atípica). Histologias desfavoráveis como o seroso papilar e de células claras em geral são não relacionadas ao estímulo estrogênico.
Fatores de risco: Os fatores mais importantes são: terapia estrogênica, anovulação crônica, uso de tamoxifeno, obesidade, menarca precoce e menopausa tardia, nuliparidade (não ter filhos), hipertensão arterial, idade avançada, pré disposição hereditária ou genética. As síndromes genéticas envolvidas no desenvolvimento do câncer de endométrio são as de Lynch e a de câncer colorretal não polipoide.
Sinais e sintomas: O principal sintoma é o sangramento uterino anormal, presente em 95% dos casos. Até 20% das mulheres pós menopausa com sangramento uterino podem ter neoplasia de endométrio.
Diagnóstico: O diagnóstico do câncer de endométrio é feito por meio da biópsia, esta é feita pela curetagem ou pela histeroscopia.
Estadiamento: o estadiamento é cirúrgico, tendo o médico patologista grande importância no momento da cirurgia, esta pode alterar a extensão da linfadenectomia – retirada dos gânglios linfáticos da pelve e do abdome.
Tratamento: Como citado acima o tratamento inicial é feito com cirurgia e também serve para estadiar a doença. A cirurgia consta de histerectomia total associada a linfadenectomia pélvica e retroperitoneal (a depender da invasão do miométrio – parede do útero, grau de diferenciação e infiltração da cérvix uterina), omentectomia (retirada de tecido gorduroso sobre o intestino) e lavado peritoneal (coleta de líquido para análise de presença de células malignas).
A radioterapia e a quimioterapia podem ser empregadas de forma adjuvante após a cirurgia para estadiamento. Nos casos em que a cirurgia não pode ser indicada pela extensão da doença a quimioterapia e a radioterapia podem ser empregadas de forma paliativa.
Genital Feminino: Ovário
Câncer de Ovário
Os ovários localizam-se na pelve e ligam-se ao útero por meio das trompas uterinas, tem intima relação com os órgãos pélvicos, bexiga, útero e reto, bem como com o intestino delgado. Os ovários tem a função de produzir hormônios femininos (estrogênio e progesterona) e são fundamentais para o processo reprodutivo.
Infelizmente o câncer de ovário é silencioso e em cerca de dois terços dos casos tem o diagnóstico quando a doença já está avançada (estádio III e IV). O risco de uma mulher desenvolver câncer de ovário durante a vida é muito baixo (menor que 1,5%).
Cistos simples são bolsas contendo líquido que nem sempre causam sintomas e na maioria das vezes desaparecem sozinhos, estes não são suspeitos para doença maligna. Os cistos de grande volume principalmente com componentes sólidos em seu interior devem ser investigados.
O câncer de ovário é mais comum em mulheres na menopausa e o uso de anticoncepcional diminui o risco do seu desenvolvimento.
Tipos histológicos: o tipo histológico mais comum é o derivado das células epiteliais. Qualquer célula do ovário pode originar um câncer, outros tipos menos frequentes são os derivados das células germinativas e os das células estrômais.
Fatores de risco: obesidade, anovulação, nuliparidade (não ter tido filhos), idade avançada, história familiar de câncer de ovário, história pessoal de câncer de mama, utero e colorretal, entre outros.
Sinais e sintomas: queixas frequentes são dor abdominal ou na região pélvica, aumento de volume abdominal, alteração na frequência urinária, dor lombar, alteração do hábito intestinal, e sangramento vaginal.
Diagnóstico: A consulta regular ao ginecologista aumenta a chance de detectar o problema, a ecografia abdominal e a transvaginal podem ajudar a diagnosticar alterações suspeitas nos ovários.
Diante de uma forte suspeita de câncer de ovário, o médico pode pedir exames adicionais como o marcador tumoral CA 125 (não deve ser solicitado sem alterações suspeitas), tomografia computadorizada, PET-CT pode ser útil para avaliar a extensão da doença em casos selecionados, entre outros.
O diagnóstico de certeza é feito através do exame anatomopatológico (analise do tecido do ovário suspeito) durante a cirurgia.
Estadiamento: o estadiamento do câncer de ovário é cirúrgico, ou seja, durante a cirurgia é que se avalia a extensão da doença. Exames complementares podem ser necessários, tais como ultrassom de abdome, raio x de torax, tomografia de tórax, abdome e pelve, PET-CT, a solicitação destes deve ser avaliada individualmente a depender do estadio da doença e dos sintomas.
Tratamento: Confirmado o diagnóstico através do exame anatomopatológico, o tratamento vai depender do estadiamento. O procedimento padrão para estadiamento e tratamento é a cirurgia que consiste em remoção dos dois ovários e trompas, útero, gânglios linfáticos, biópsias do peritônio, omentectomia (retirada de tecido gorduroso sobre o intestino grosso) e lavado peritoneal (coleta de líquido para análise de presença de células malignas). No caso de doença mais avançada, pode ser ainda necessária a retirada de outros órgãos, como segmentos do intestino. O objetivo é a citorredução completa (ausência de tumor visível). Em casos selecionados pode ser feito a peritonectomia com quimioterapia hipertérmica.
Após a cirurgia a quimioterapia esta indicada na maioria dos casos.
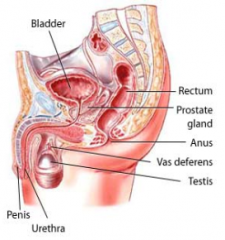
Genital Masculino: Pênis, Testículos E Próstata
Indicações oncológicas: câncer de pênis
Via de acesso: convencional
Procedimento: é a ressecção de parte do pênis (parcial), ou de todo o pênis (total), neste caso é realizada uma abertura da uretra no períneo (uretrostomia perineal), logo abaixo do escroto, por onde a urina irá sair.
Após a cirurgia: na penectomia total o homem irá urinar pela abertura da uretra no períneo, geralmente não há problemas em relação a continência urinária.
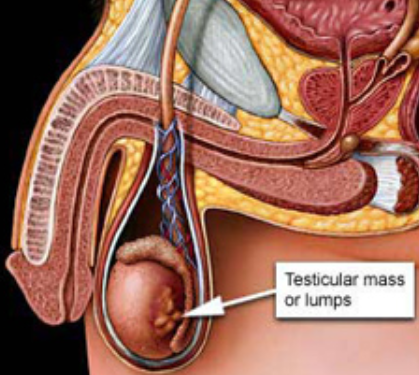
Orquiectomia
Tumor de testiculoIndicações oncológicas: lesões suspeitas de câncer de testículo. Pode ser indicada a orquiectomia bilateral para bloqueio hormonal no câncer de próstata metastático.
Via de acesso: inguinotomia
Procedimento: para as lesões suspeitas de câncer de testículo é realizada a orquiectomia radical com a ressecção do testículo e dos vasos que o nutrem até a entrada no canal inguinal interno (dentro do abdome).
A depender do tipo histológico e do estádio da doença o paciente pode vir a precisar de uma outra cirurgia para a retirada dos gânglios linfáticos do abdome (linfadenectomia retroperitoneal), antes ou após tratamento com quimioterapia e/ou radioterapia.
Após a cirurgia: em geral o homem mantém a fertilidade e a produção hormonal normal ou próximo do normal. Nos casos em que a orquiectomia é bilateral ocorre a parada de produção de hormônios masculinos, com a perda da libido e outros sintomas causados pela falta de hormônio. A infertilidade neste caso é certa.
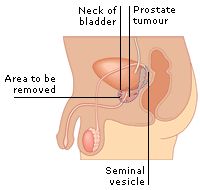
Prostatectomia Radical
Indicações oncológicas: câncer de próstata.
Vias de acesso: pode ser feita pela via convencional (aberta), videolaparoscópica ou robótica.
Procedimento: A prostatectomia radical ou prostatovesiculectomia radical é a retirada da próstata e das vesículas seminais, nesta cirurgia um dos principais objetivos, além da cura do câncer, é a preservação dos nervos da ereção (passam pelos dois lados da próstata), dependendo do valor do PSA e do resultado da biópsia é feita uma amostragem linfonodal, em casos selecionados pode ser indicada linfadenectomia estendida.
A reconstrução da cirurgia é feita com a anastomose da bexiga com a depois da prostatectomiauretra.
Após a cirurgia:em geral o homem tem uma adaptação boa levando uma vida normal. A taxa de impotência e incontinência urinária ainda é alta (em torno de 20 a 30%).
Aparelho Urinário
Câncer de Bexiga
A bexiga é um órgão muscular oco, elástico, com o formato aproximado de uma bola, e que tem a função de armazenar e eliminar a urina. Essa urina é produzida pelos rins e chega até a bexiga através de dois órgãos em forma de canudos chamados ureteres. O canal de eliminação da urina para o meio externo é chamado uretra. Está localizada na pélvis na frente do reto, nos homens, e nas mulheres, na frente do útero.??O câncer da bexiga, também chamado de Carcinoma Urotelial, se inicia na camada superficial do órgão (revestimento interno) e pode se disseminar pela parede da bexiga, pelos gânglios linfáticos ou pelo sangue.
Tipos histológicos: carcinoma urotelial é o mais frequente, mais raramente podemos encontrar outras histologias como o rabdomiossarcoma.
Fatores de risco: tabagismo, aminas aromáticas e benzidina (indústrias de tintas, borracha, têxtil, carvão e petroquímicas).
Sinais e sintomas: o principal sintoma do câncer de bexiga é o sangramento na urina, conhecido como hematúria, a dor é um sintoma pouco freqüente, mas pode ocorrer durante o ato de urinar. Alguns pacientes podem apresentar também sintomas irritativos da bexiga como o aumento da frequência com que se urina, ou a sensação de esvaziamento incompleto.
Diagnóstico: o câncer de bexiga pode ser inicialmente diagnosticado por métodos de imagens simples, como o ultrassom, ou por exames mais sofisticados como a tomografia computadorizada e a ressonância magnética. Tais métodos podem mostrar alterações suspeitas da bexiga, as quais devem ser confirmadas pelo exame de cistoscopia, que nada mais é do que uma endoscopia que permite visualizar o interior da bexiga com uma câmera introduzida pela uretra.
A biópsia da lesão é fundamental para saber a profundidade de invasão.
Estadiamento: ecografia de abdome e pelve, raio X de tórax e cistoscopia. Exames mais apurados podem ser necessários, tais como tomografias e ressonância magnética.
Tratamento: a forma principal de tratamento do câncer de bexiga é a cirurgia. Os procedimentos podem variar desde a retirada dos tumores através da cistoscopia (Ressecção Transuretral de Bexiga) até a remoção completa da bexiga urinária (Cistectomia Radical), dependendo da extensão da doença. Os tumores retirados por cistoscopia podem ser tratados de forma complementar com aplicação da vacina BCG dentro da bexiga. A quimioterapia pode ser utilizada de forma neoadjuvante (antes da cirurgia) ou de forma adjuvante (após a cirurgia) ou de forma paliativa. A radioterapia tem papel paliativo no tratamento da doença.
